Syndrome du canal carpien, pourquoi sommes-nous négligés du parcours de soin ?
Par Bryan Littré, remerciements et aide à la relecture : Marguerite Dontenwille, Robin Vervaeke, Marie Akrich, Antoine Massuleau, Benjamin Heng
Comment ne pas rater une neuropathie au cabinet
Nous en avions déjà discuté dans un ancien article qui est toujours d’actualité. Je reviens sur l’évaluation du système nerveux car afin d’établir un diagnostic différentiel, ou évaluer le pronostic du patient, nous nous devons d’effectuer un test neurologique complet et efficace.
Les meilleurs éléments diagnostiques des neuropathies – KineFact
L’évaluation du système nerveux est valable pour toute partie du corps. Voici un récapitulatif du matériel nécessaire au cabinet afin de faire cette évaluation ainsi que le type de fibre évalué.
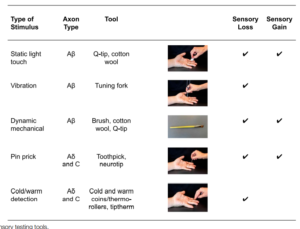
SCHMID, Annina B., FUNDAUN, Joel, et TAMPIN, Brigitte. Entrapment neuropathies: a contemporary approach to pathophysiology, clinical assessment, and management. Pain Reports, 2020, vol. 5, no 4.
Cependant je vais insister sur certains éléments du test car j’ai pu observer des éléments dans les pratiques communes qui peuvent vous induire en erreur plus qu’autre chose.
L’évaluation du système nerveux est plus rapide et plus simple que vous le croyez encore faut-il le réaliser de manière correcte et comprendre ce que l’on fait. Malheureusement en IFMK je n’ai pas eu la chance d’avoir reçu des connaissances à jour sur ce domaine, voici donc en 2021 les choses à éviter et corriger (Cadeau pour tous les étudiants que je n’ai pas en tant que prof) :
- NE PAS SE SERVIR DE SES MAINS DE THERAPEUTE AFIN D’EVALUER LA SENSIBILITE TACTILE
Pourquoi ? Car le seuil d’activation des grosses fibres évaluées par la discrimination tactile est spécifique à une échelle de pression dans laquelle est inclue le pinceau, le coton mais PAS LES MAINS.
Également car la température et la transmission de chaleur peut activer plein de types de fibres différentes (en gros on n’évalue même pas ce que l’on pense évaluer). A retenir : n’utilisez pas vos mains pour la sensibilité tactile / Utilisez le matériel adéquat afin d’évaluer la sensibilité tactile.
- NE PAS FAIRE DE PIC/TOUCHE EN MÊME TEMPS
Pourquoi ? regardons le tableau au-dessus :
Pic = pin prick qui évalue les fibres Adelta et les fibres C = tact grossier = sensibilité protopathique
Touche = light touch qui évalue les grosses fibres Abeta = tact fin = sensibilité épicritique
Aucune information intéressante ne peut sortir d’un pic/touche comme décrit initialement il faut faire l’évaluation de l’un PUIS de l’autre car il n’est pas possible de les croiser, en comparant ce que l’on trouve à l’autre côté pas en les comparant les uns aux autres car ce ne sont pas les mêmes fibres.
A retenir : effectuer l’évaluation du tact lié aux différentes fibres indépendamment l’un de l’autre.
- NE PAS OUBLIER QUE LES GROSSES FIBRES NE SONT PAS LES PETITES FIBRES
Cela reprend exactement les deux points précédents mais comme ça c’est peut-être plus clair. Un type de fibres équivaut à un groupe de fonctions nerveuses.
- NE PAS OUBLIER QUE C’EST UN TROUBLE EVOLUTIF
Le bilan neurologique de votre patient peut évoluer positivement nous orientant vers un meilleur pronostic mais également négativement nous orientant vers un moins bon pronostic.
Voici un exemple : Mr VA-ALE-MIEU vient lors de la première séance et montre des troubles neurologiques mais lors de sa 5em séance malgré des douleurs montre une amélioration de sa fonction neurologique => vous êtes dans la bonne direction avec votre traitement.
Un deuxième exemple : Mme VA-ALE-MAL vient lors de votre première séance avec des douleurs neuropathiques sans aucune perte de fonction, cependant lors de votre 5em séance vous observez des pertes de fonction neurologiques qui se dégradent encore plus lors séances qui suivent => courrier au médecin
- NE PAS OUBLIER LES FACTEURS DE RISQUE, FAVORISANTS, PREDISPOSANTS, LES PATTERN PARTICULIERS
Si au cours de l’interrogatoire vous pouvez récolter des informations que vous savez être des éléments en lien avec des neuropathies ou des névralgies : intoxication aux métaux lourds, ATCD de douleurs neuropathiques ou d’atteintes nerveuses, intoxication médicamenteuse, troubles thyroïdiens, diabète, carences, chirurgie bariatrique, DN4 positif, trajet douloureux atypique … Ces éléments vont modifier votre manière d’évaluer le système nerveux, prendre en charge votre patient ou conditionner la communication avec le médecin traitant.
Exemple de Novembre 2020 : Mr G vient me voir un jour de Novembre 2020 en me signalant une perte de sensibilité en chaussette sur les deux jambes. Test neuro effectué avec précision et effectivement il y avait une perte de sensation tactile SANS AUCUNE AUTRE PERTE DE FONCTION DE FORCE OU DE REFLEXES OU AUTRES. Cela durait depuis 1 semaine.
A quoi pensez-vous ?
Je l’ai renvoyé avec un courrier explicatif le renvoyant vers un neurologue car je soupçonne une SEP ou toute autre atteinte métabolique. ( la perte de sensibilité en « botte » de manière bilatérale devrait augmenter notre niveau de vigilance )
- NE PAS CONFONDRE NEUROPATHIE ET NÉVRALGIE, ZONE DOULOUREUSE ET ZONE DE PERTE DE FONCTION
La différence ? Une neuropathie est la traduction clinique d’une perte de fonction nerveuse. Une névralgie est une douleur en lien avec le système nerveux périphérique. Ces deux domaines d’évaluation du nerf sont souvent en lien mais pas toujours non plus.
Voici un exemple vu au cabinet en été 2018 : Mr L vu pour une névralgie descendant le long de la cuisse jusqu’au mollet et parfois le pied, test neurodynamique positif, peu de perte de fonction nerveuses, va mieux au bout de 3 semaines la vie est belle les papillons volent dans le ciel.
Match de la France et 2ème poteau, PAVAAAARD, Mr L saute afin de célébrer ce moment mais le paye immédiatement car il ressent un éclair traversant son dos jusqu’à son pied. Des douleurs neuropathiques décrites comme des coups de jus et des brûlures surviennent immédiatement et persistent durant 2 jours. Au bout du 3e jour miracle plus aucune douleur, mais nous avions rendez-vous ensemble dans les jours suivants pour faire le point. Test neurodynamique négatif, PERTE DE FONCTION IMPORTANTE ( steppage, 2/5 au testing pour les racines S1, L5, L4, L3) S’en suit un courrier au médecin en vue d’une IRM et d’une prise en charge urgente selon moi. Résultat: hernie exclue
Les tests neurologiques conditionnent la conduite à tenir et prévalent sur les douleurs du patient.
Si vous voulez un billet discutant de : quand orienter vers une chirurgie face à une « sciatique », radiculopathie ( lombaire et/ ou cervical ), faites le nous savoir
- NE PAS SURINTERPRÉTER UN TEST NEURODYNAMIQUE
J’ai envie de discuter avec vous d’une subtilité concernant les tests neurodynamiques que vous ferez à vos patients. Cette subtilité va rejoindre le dernier point cité plus haut et sera illustré par l’étude ci-dessous.
Les auteurs se sont intéressés au phénotype somatosensoriel de patients atteints d’un SCC, ayant un test neurodynamique positif ou négatif, comparativement à un groupe contrôle sain.
Les patients inclus décrivaient un SCC et montraient une perte de fonction nerveuse objectivable par ENMG.

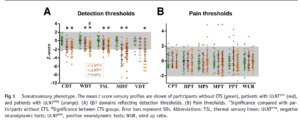
Ce qui nous intéresse : il existait une différence entre les deux groupes de patients ayant un SCC. Le groupe ayant un test neurodynamique négatif, montrait une plus grande altération des petites fibres de son système nerveux périphérique (objectivable par le QST ou par biopsie).
Que comprendre : si vous êtes face à un patient qui montre des signes de perte de fonction nerveuse avec un test neurodynamique négatif, déjà il a quand même une atteinte nerveuse mais sûrement que ses petites fibres autour de son nerf (Nervi Nervorum) sont plus altérées qu’un autre ayant le même problème mais un test ND positif.
Le test neurodynamique, au niveau diagnostic, s’intéresse uniquement à l’implication de la mécanosensibilité nerveuse au sein des symptômes du patient. pas aux neuropathies même si il y a un fort lien entre névralgie et neuropathie.
Se servir de l’échographie ?
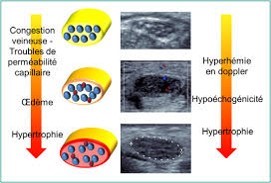
Patient sain :
Patient ayant un SCC :
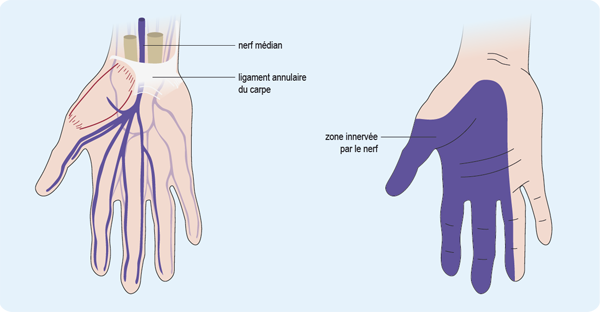
Nous observons une diminution de la mobilité transversale du nerf médian chez les patients atteints de SCC.
Le syndrome du canal carpien est souvent primitif mais la recherche de cause secondaire ou de facteur anatomique favorisant est l’un des challenges de l’imagerie (16). Ainsi, on recherchera l’existence d’une ténosynovite des fléchisseurs, d’un épanchement articulaire ou d’une distension kystique arthro-synoviale sur le versant palmaire du carpe pouvant comprimer le nerf médian au sein du canal carpien. On recherchera une tumeur et en particulier l’existence d’un lipome ou d’une tumeur nerveuse de type schwannome
Une méta-analyse conclut en 2013 que l’échographie utilisant la surface de section transversale du nerf médian ne pouvait pas être une alternative à l’ENMG pour le diagnostic du syndrome du canal carpien mais devrait être utilisée en complément (29). Dans une autre étude, prospective, sur 156 patients présentant un SCC cliniquement, les résultats échographiques étaient normaux chez 67 (42,9 %) alors que chez 44 patients (65,7 %) de ce sous-groupe, l’ENMG était anormal (30). Néanmoins la diversité des critères échographiques utilisés dans les études limite la comparaison, et les derniers critères validés qui semblent les plus sensibles et spécifiques n’étaient pas encore utilisés.
PETROVER, David et RICHETTE, Pascal. Prise en charge du syndrome du canal carpien: de l’échographie diagnostique à la libération percutanée sous échographie. Revue du Rhumatisme, 2018, vol. 85, no 3, p. 243-250.
Pourquoi l’ENMG n’est pas du tout un gold standard
L’ENMG semble ne pouvoir évaluer que les grosses fibres myélinisées, or elles ne représentent pas la majorité de la composition d’un nerf. En effet pendant longtemps on pensait que les compressions nerveuses n’altéraient que les grosses fibres myélinisées et que c’est la démyélinisation axonale qui provoque la symptomatologie par une inflammation intra-neurale locale. On sait de nos jours que les fibres non myélinisées sont également atteintes et ne doivent pas être exclues de l’évaluation clinique.
L’examen clinique et le diagnostic de patients atteints de neuropathie périphérique devrait donc être basé sur l’interrogatoire du patient ou le test de douleur neuropathique (DN4). Pour un examen clinique, une combinaison de plusieurs tests comprenant l’ULNT, le seuil de douleur à la pression, le seuil douloureux à la chaleur et au froid semblent être des examens cliniques de choix ; ainsi nous aurions une idée plus précise de quelles fibres nerveuses au sein du nerf sont atteintes.
L’ENMG est un excellent outil pour confirmer une neuropathie des grosses fibres ou pour faire du diagnostic différentiel lors d’atteintes nerveuses dégénératives ou pathologies neuro-immune. Il présente par contre des limites, lorsqu’un ENMG est négatif, nous ne pouvons rien dire en dehors du fait que le patient n’a pas de neuropathie des grosses fibres. Cela ne nous informe ni sur le fait qu’il ait une névralgie ou non, ni sur le fait qu’il y ait une neuropathie des petites fibres.
CHUNG, Tae, PRASAD, Kalpana, et LLOYD, Thomas E. Peripheral neuropathy: clinical and electrophysiological considerations. Neuroimaging Clinics, 2014, vol. 24, no 1, p. 49-65.
MEHRNAZ, M., FARAHNAZ, M., GHOLAMREZA, K., et al. A Review on Nerve Conduction Studies. Sch J Psychol & Behav Sci, 2018, vol. 1, no 3.
IKEDA, Masayoshi et OKA, Yoshinori. The relationship between nerve conduction velocity and fiber morphology during peripheral nerve regeneration. Brain and behavior, 2012, vol. 2, no 4, p. 382-390.
LA KINÉSITHÉRAPIE DÉLAISSÉE POUR LA CHIRURGIE ?


www.ameli.fr/assure/sante/themes/syndrome-canal-carpien/traitement
Des référentiels validés par la Haute Autorité de santé (HAS) déterminent désormais, pour 14 situations de rééducation, le nombre de séances de masso-kinésithérapie remboursables sans accord préalable. Pour la prise en charge postopératoire du SCC, des lourdeurs administratives viennent nous faire obstacle. Le plus gros problème est que notre système de santé ne nous reconnaît même pas comme étant un intervenant permettant d’aider ces patients. De plus, d’après la HAS « la rééducation n’est pas nécessaire » post-opératoire ou pré-opératoire.
Vérifions grâce à pubmed :
… ah bah non c’est tout l’inverse et voici quelques données.
Dans une étude prospective de Rozmaryn et al (1998), le nombre de mains opérées a diminué de manière statistiquement significative, chez les patients ayant eu une attelle de repos, des anti-inflammatoires, et des exercices de Totten et Hunter (43% d’opérés 4 mois après traitement) comparé à des patients traités quasiment par le même protocole hormis les exercices de Totten et Hunter (71.2% d’opérés).
Ci-dessous les exercices de type T&H
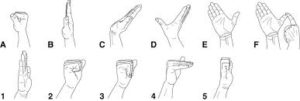
Dans leur étude contrôlée randomisée, Tal-Akabi et al montrent que les patients ayant participé aux groupes expérimentaux ont moins tendance à se tourner vers la chirurgie. Le groupe expérimental reçoit comme traitement des manœuvres de neuroglissements de type Totten&Hunter.
Une étude plus récente s’est intéressée directement au taux de conversion lié à la rééducation (Lewis et al 2020).
Le taux de conversion est le pourcentage de patients qui ne sont pas opérés alors qu’ils étaient sur liste d’attente en vue d’une opération. Le taux de conversion était le critère de jugement primaire et le design de l’étude était un essai contrôlé randomisé. Les patients sélectionnés étaient tous sur liste d’attente d’une chirurgie pour le SCC dans les hôpitaux australiens. Le groupe expérimental (49 patients) a reçu des exercices à réaliser à la maison de type Totten&Hunter, couplée à la pose d’une orthèse de nuit ainsi que de l’éducation adapté au problème. Ils sont néanmoins restés sur la liste en attente de chirurgie. Le groupe contrôle (51 patients) est resté sur liste d’attente le temps de l’étude (donc les patients au sein de l’étude correspondent bien à une population générale qui pourrait être ciblée par cette intervention). Une prise des mesures a été faite à 6 et à 24 semaines après le début de l’étude.
Alors que le traitement administré par les kinésithérapeutes lors de cette étude n’est pas le meilleur (nous en parlerons juste après) qui a été évalué sur ces dernières années et que l’adhérence (observance) du groupe expérimental est très médiocre voir mauvaise, 41% des patients du groupe expérimental n’ont plus eu besoin de se faire opérer alors que seul 20% du groupe contrôle n’ont pas eu besoin de se faire opérer.
L’analyse secondaire des auteurs montre que tous les SCC considérés comme sévères par ENMG, se font tous opérer dans le groupe contrôle (11/11) et la majorité se fait opérer dans le groupe expérimental (8/12).
Les données semblent en accord avec des études plus anciennes comme celle de O’Brien de 2013.
ROZMARYN, Leo M., DOVELLE, Sam, ROTHMAN, Esther R., et al. Nerve and tendon gliding exercises and the conservative management of carpal tunnel syndrome. Journal of Hand Therapy, 1998, vol. 11, no 3, p. 171-179.
KOSTOPOULOS, Dimitrios. Treatment of carpal tunnel syndrome: a review of the non-surgical approaches with emphasis in neural mobilization. Journal of bodywork and movement therapies, 2004, vol. 8, no 1, p. 2-8.
TAL-AKABI, A. et RUSHTON, A. An investigation to compare the effectiveness of carpal bone mobilisation and neurodynamic mobilisation as methods of treatment for carpal tunnel syndrome. Manual Therapy, 2000, vol. 5, no 4, p. 214-222.
LEWIS, Karina J., COPPIETERS, Michel W., ROSS, Leo, et al. Group education, night splinting and home exercises reduce conversion to surgery for carpal tunnel syndrome: a multicentre randomised trial. Journal of Physiotherapy, 2020.
O’BRIEN, Lisa, HARDMAN, Alison, et GOLDBY, Sharon. The impact of a hand therapy screening and management clinic for patients referred for surgical opinion in an Australian public hospital. Journal of Hand Therapy, 2013, vol. 26, no 4, p. 318-322.
Dans l’étude de Hamzeh et al 2020, aucun patient n’a eu besoin de recourir à la chirurgie et cela même un an après la fin de leur étude interventionnelle
HAMZEH, Hayat, MADI, Mohammad, ALGHWIRI, Alia A., et al. The long-term effect of neurodynamics vs exercise therapy on pain and function in people with carpal tunnel syndrome: A randomized parallel-group clinical trial. Journal of Hand Therapy, 2020
Que conclure ? La kiné est utile pour diminuer le taux de personnes ayant besoin de se faire opérer du SCC, mais lorsque l’atteinte est sévère le traitement conservateur semble être peu efficace. Or les neuropathies sont des atteintes évolutives, il semblerait donc que plus la prise en charge est précoce, plus on peut avoir un impact significatif afin de diminuer le nombre de personnes ayant besoin de se faire opérer. (comprendre : les médecins généralistes, pouvez-vous envoyer les patients assez tôt en séances avec un kinésithérapeute ? )
ET SI LA KINÉSITHÉRAPIE ÉTAIT MEILLEURE QUE LA CHIRURGIE ?
Ne vous inquiétez pas les chirurgiens auront encore du travail, ils sont utiles pour pleins de choses, mais si les recommandations se basent sur les études bien menées, ils auront sûrement des opérations plus stimulantes que des libération de nerf médian. Peut être que certains rouleront plus en Fiat Punto plutôt qu’en Ferrari
(ceci est une blague canalisez-vous)
Voilà ce que disent TOUTES LES ÉTUDES comparant le traitement chirurgical au traitement conservateur bien mené pour la prise en charge du SCC. On peut dire que c’est une revue systématique sans méta-analyse comparant la chirurgie à la kinésithérapie dans la prise en charge du SCC.
Les 2 premières études incluent chacune une centaine (100/120) de patients répartis en deux groupes équivalents, ont été menées par Fernandez De Las Penas (FDLP) et al. 2015 puis De Las Penas et al 2017. Ces études comparent la prise en charge par kinésithérapie à une prise en charge chirurgicale. Ces deux études ont une bonne qualité méthodologique notée à 8/10 selon l’échelle PEDro.
Concernant la première étude, tous les individus inclus ne sont que des femmes. Le critère de jugement principal est le BCTQ. Le groupe expérimental reçoit un traitement neurodynamique, une fois par semaine pendant 3 semaines, constitué de libérations d’interfaces ainsi que de mobilisations cervicales (CLG) et d’exercices « d’étirement » des muscles cervicaux à faire sur le moyen terme. Tous les sites potentiels de compression du nerf médian ont été traités manuellement afin de standardiser le traitement. Une prise des mesures a été effectuée à 1, 3, 6, 12 mois après l’intervention. Des exercices de neuroglissements de type Totten et Hunter sont expliqués aux patients pour qu’ils puissent les réaliser chez eux.
L’étude montre après 1 mois de traitement par thérapie manuelle, une amélioration statistiquement significative et une supériorité statistiquement significative, par rapport au groupe contrôle ayant reçu le traitement chirurgical, sur la fonction, la sévérité des symptômes et la force de préhension. Les résultats restent supérieurs de manière statistiquement significative pour le groupe expérimental jusqu’à 3 mois. De 6 à 12 mois le groupe ayant reçu le traitement chirurgical montre une amélioration progressive et on ne retrouve plus de différence statistiquement significative. Il n’y a pas de différence cliniquement significative (MCID) concernant le BCTQ avant et après l’étude même si la différence cliniquement significative est très proche du seuil de détection.
Le traitement manuel semble donc aussi efficace et les résultats plus rapides que le traitement chirurgical pour la prise en charge du SCC non sévère chez une population féminine.
Concernant la deuxième étude, le modèle méthodologique est strictement le même que l’étude précédente, seuls quelques exercices cervicaux ainsi que la thérapie manuelle ont été ajoutés. Le critère de jugement principal est le seuil de douleur à la pression. Le critère de jugement qui nous intéresse est l’étude de la douleur par échelle numérique de la douleur (NPRS).
Les résultats de l’étude montrent une supériorité statistiquement significative du groupe expérimental sur le moyen terme (3 mois) sur le critère de la douleur. Aucune différence statistiquement significative n’est retrouvée sur le moyen terme (1 an de suivi) entre le groupe recevant le traitement chirurgical et le groupe expérimental recevant le traitement manuel sur la douleur et les autres critères de jugement. L’amélioration de la douleur est cliniquement significative sur le long terme. Concernant les autres critères de jugement on remarque une supériorité statistiquement significative en faveur du groupe recevant le traitement manuel, pour le critère de jugement lié au seuil douloureux à la pression au canal carpien, à 1 an. Pour les autres critères de jugement, aucune différence statistiquement significative n’est observée.
FERNÁNDEZ-DE-LAS PEÑAS, César, ORTEGA-SANTIAGO, Ricardo, ANA, I., et al. Manual physical therapy versus surgery for carpal tunnel syndrome: a randomized parallel-group trial. The Journal of Pain, 2015, vol. 16, no 11, p. 1087-1094.
FERNANDEZ-DE-LAS-PENAS, Cesar, CLELAND, Joshua, PALACIOS-CEÑA, María, et al. The effectiveness of manual therapy versus surgery on self-reported function, cervical range of motion, and pinch grip force in carpal tunnel syndrome: a randomized clinical trial. journal of orthopaedic & sports physical therapy, 2017, vol. 47, no 3, p. 151-161.
Qu’est-ce que cela donne sur le long terme ?
L’étude de De Las Penas et al 2020 a répondu à cette question, elle est la continuité de l’étude de 2015. Malgré les 3 ans de suivi sans traitement manuel par un kinésithérapeute, les bénéfices ressentis obtenus pendant l’étude sont maintenus sur le long terme.
CE traitement de kinésithérapie semble au moins aussi efficace que la chirurgie dans la prise en charge des patients ayant un SCC. Tous les stades de gravité ont été inclus dans l’étude et aucune analyse secondaire n’a pu analyser si un sous-groupe évoluait différemment des autres.
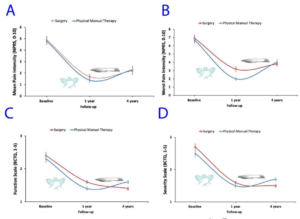
FERNÁNDEZ-DE-LAS-PEÑAS, César, ARIAS-BURÍA, José L., CLELAND, Joshua A., et al. Manual Therapy Versus Surgery for Carpal Tunnel Syndrome: 4-Year Follow-Up From a Randomized Controlled Trial. Physical Therapy, 2020, vol. 100, no 11, p. 1987-1996.
Au vu de la balance bénéfice/risque, la chirurgie n’est pas la solution la plus recommandée en première intention. On peut dire que l’opération est complémentaire à la kinésithérapie et non l’inverse. Comme le préconise “The Royal College of Surgeons of England and British Orthopaedic Association”, la prise en charge chirurgicale du SCC idiopathique ne devrait arriver qu’après une prise en charge par traitement conservateur bien mené. Petit rappel sur les risques et effets iatrogènes, qui sont TRES RARES (<1%) suite à la prise en charge chirurgicale de cette atteinte : Sepsis, SDRC ( algoneurodystrophie ), perte de force dans le poignet, lésions nerveuse ou vasculaires ou tendineuses, douleurs en lien avec la cicatrice.
The Royal College of Surgeons of England and British Orthopaedic Association. Commissioning guide: Treatment of carpal tunnel syndrome. London, United Kingdom. 2017.
LANE, Jennifer CE, CRAIG, Richard S., REES, Jonathan L., et al. Serious postoperative complications and reoperation after carpal tunnel decompression surgery in England: a nationwide cohort analysis. The Lancet Rheumatology, 2021, vol. 3, no 1, p. e49-e57
ZHANG, Dafang, BLAZAR, Philip, et EARP, Brandon E. Rates of complications and secondary surgeries of mini-open carpal tunnel release. HAND, 2019, vol. 14, no 4, p. 471-476..
Ces dernières données montrent que le traitement effectué par les kinésithérapeutes est au moins aussi efficace que le traitement chirurgical, pas plus efficace. Cependant il manque l’analyse de l’aspect économique.
Fernandez De Las Penas a encore une fois effectué une étude sur le SCC et cette fois-ci il a analysé et comparé le coût d’un traitement conservateur et d’un traitement chirurgical.
FERNANDEZ-DE-LAS-PENAS, Cesar, ORTEGA-SANTIAGO, Ricardo, DÍAZ, Homid Fahandezh-Saddi, et al. Cost-effectiveness evaluation of manual physical therapy versus surgery for carpal tunnel syndrome: evidence from a randomized clinical trial. journal of orthopaedic & sports physical therapy, 2019, vol. 49, no 2, p. 55-63.
Cette analyse économique est la continuité et la suite de son étude de 2015. Sur les 118 patients inclus dans l’étude économique, nous retrouvons de grandes différences entre les deux groupes. Le groupe bénéficiant de la kinésithérapie montre un coût de prise en charge nettement moins élevé que le groupe bénéficiant de la chirurgie. Le groupe bénéficiant de la kinésithérapie montre également moins de jours d’arrêt. Il existe un total de 155 000€ de différence entre les deux groupes, comprenant les coûts directs et indirects énoncés dans l’étude. 52 personnes du groupe bénéficiant de la chirurgie ont eu un arrêt de travail alors que seulement 2 du groupe bénéficiant de la kinésithérapie en ont eu …
J’espère que des personnes travaillant à la sécurité sociale ont pu lire ce petit paragraphe et me donneront un petit million sur les dizaines de millions d’euros qu’ils feront d’économie. Si nous calculons le coût de prise en charge du SCC en France et que l’on applique un taux de conversion similaire aux données actuelles et que l’on applique les potentiels économies retrouvées par les études de FDLP, nous pouvons observer qu’une petite centaine de millions d’euros peut être économisée si le parcours de soin des patients était amélioré.
La kinésithérapie semble plus intéressante que la chirurgie dans la prise en charge de la plupart des SCC idiopathiques grâce à l’analyse des coûts ainsi que l’analyse du ratio bénéfice/risque, alors qu’en terme d’efficacité aucune des deux méthodes ne semble être supérieure à l’autre sur le long terme.
Mon opinion : la chirurgie est indispensable afin d’aider les patients ayant un SCC spécifiques, peut-être faudrait-il privilégier le traitement conservateur dans un premi
er temps.
LA KINÉSITHÉRAPIE OUI MAIS LAQUELLE ? ET COMMENT CELA FONCTIONNE
Dans cette partie décortiquons quel traitement a été efficace pour les patients atteints de SCC et nous explorons comment ce traitement fonctionne, quels éléments montrent qu’il fonctionne.
Je ne transmets ici QUE LES DONNÉES AYANT DÉMONTRÉ UNE RÉELLE EFFICACITÉ PROPRE et je me refuse de donner tous les “tips” cliniques que j’ai car certains peuvent ne pas être adaptées à vos patients. Par exemple avec certains patients que j’ai pu avoir au cabinet pour cette problématique, on a pu tenter de gérer la position de sommeil pour moins de contraintes sur le membre durant la nuit car les réveils nocturnes semblaient sensibiliser le Système Nerveux, le port d’une attelle de nuit, l’utilisation d’une souris ergonomique, la prise de médicaments le soir, des mouvements cervicaux pour d’autres … La limite reste que les données sont partageables, exploitables et réfutables, alors que les tips que je viens de vous ai cités, malheureusement sont beaucoup moins généralisables qu’un traitement analysé de manière rigoureuse. Donc vous pouvez aider vos patients comme vous le souhaitez, ce qui va suivre n’est pas une obligation mais uniquement le meilleur identifié à ce jour pour ce problème identifié.
Voici la description de la thérapie manuelle utilisée dans les études de FDLP afin d’aider les patients atteints de SCC idiopathiques. La base des traitements de kinésithérapie présentée ici est appelée « Neurodynamique ».
La neurodynamique est un concept qui étudie les relations entre la mécanique et la physiologie du système nerveux. Elle permettrait selon les principaux auteurs, d’« évaluer et de traiter des états douloureux où l’intégrité physique du système nerveux est en cause. Il ne s’agit pas d’une méthode censée remplacer les techniques manuelles employées habituellement, mais plutôt d’un adjuvant qui permet de mesurer le degré d’implication du système nerveux dans les problèmes et de proposer le traitement le plus adéquat ». La biomécanique des tissus nerveux serait liée à la justification de l’utilisation du concept neurodynamique (ND) dans la prise en charge de neuropathies compressives. Le concept ND comprend un ensemble de techniques diagnostiques (Test neurodynamique de mécanosensibilité neurale) et de traitement (mobilisation du système nerveux et/ou de ses interfaces)
Ci-dessous les différentes techniques manuelles ainsi que les détails en anglais : LA RECETTE
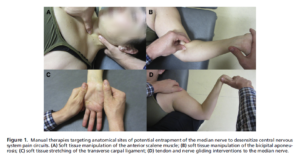
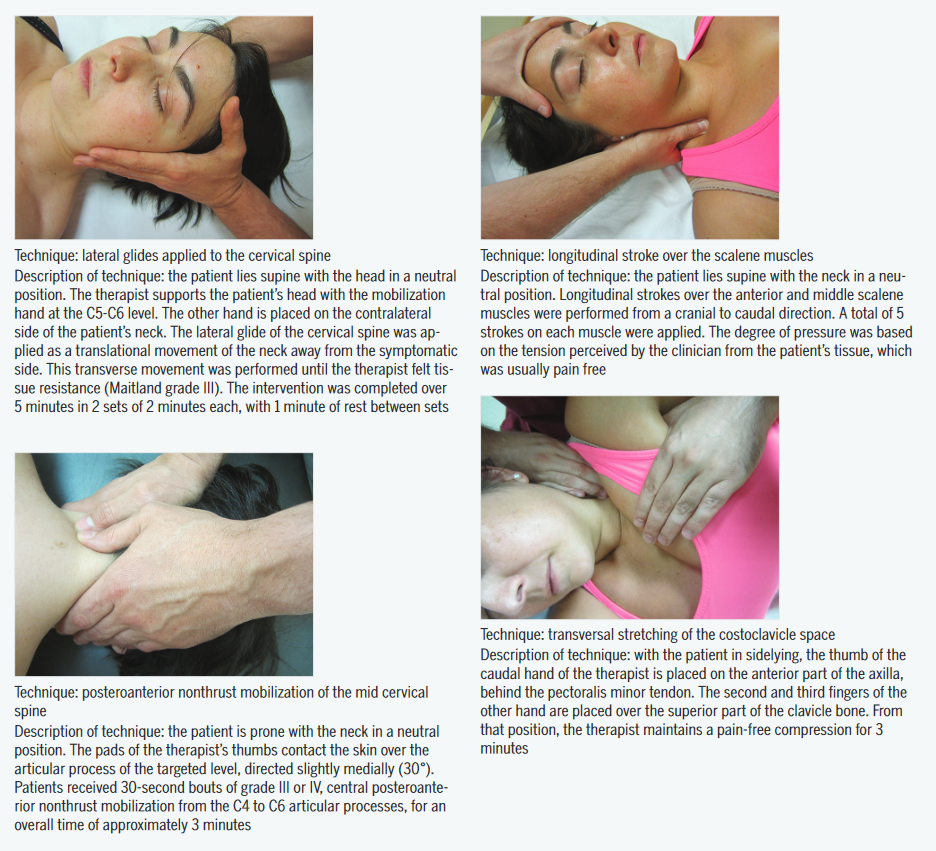
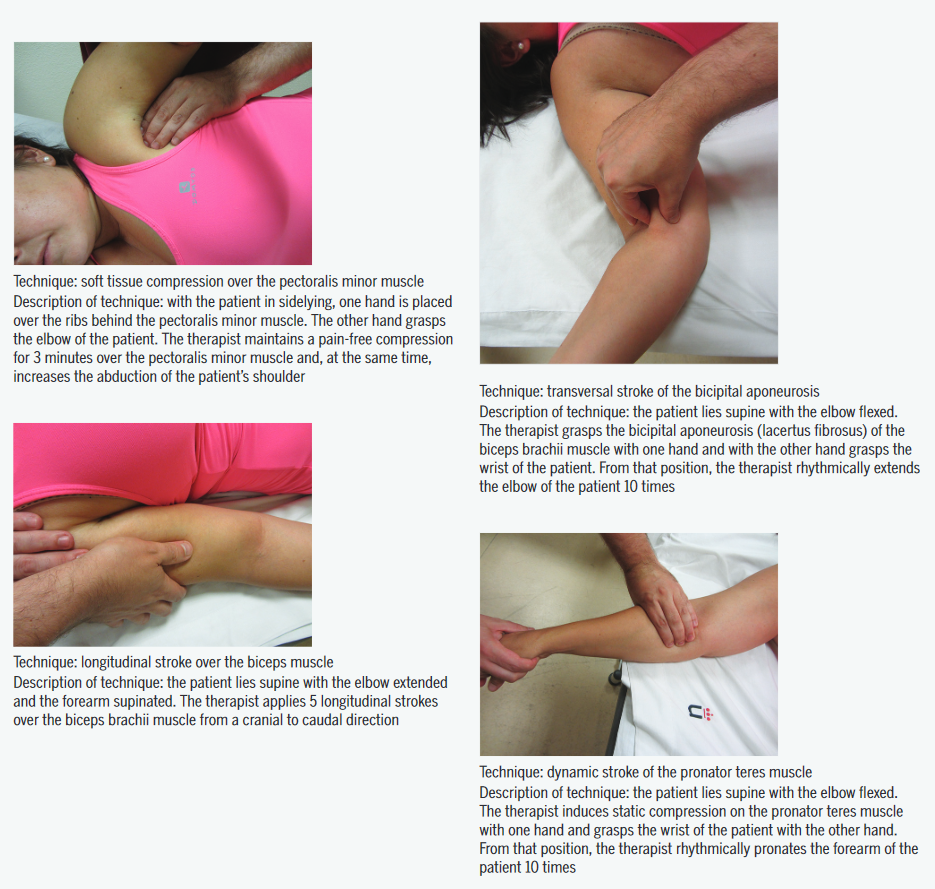
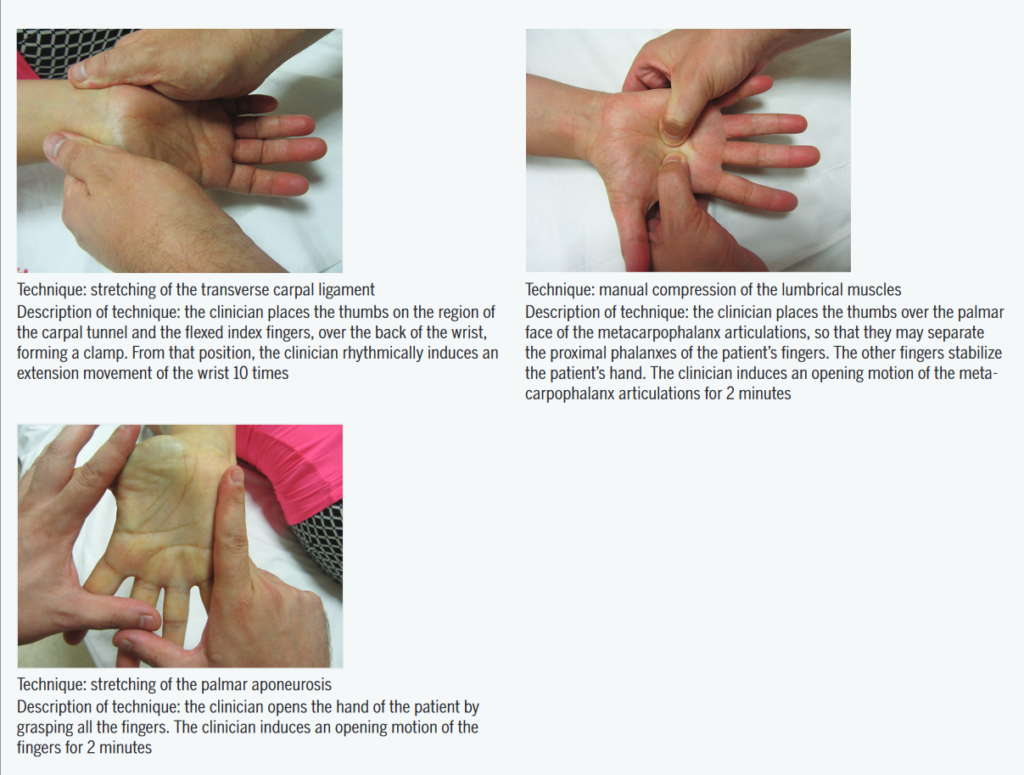
Le plus beau c’est que ces manœuvres ont un réel effet thérapeutique propre que l’on sait mesurer et que l’on connaît. J’insiste sur ce point car j’ai pu entendre pleins de choses différentes et très souvent non sourcées comme le fait que ce ne serait « que » de la modulation de symptôme non spécifique ou alors que « nous ne connaissons pas les effets… « . Si vous aussi vous avez déjà entendu cela c’est dommage car c’est faux.
Pourquoi ça fonctionne et comment ça fonctionne
Voici les effets démontrés des mobilisations neurales (neuroglissements et/ou neurotensions) sur le système nerveux :
- Diminution de l’inflammation et de l’activation des cellules gliales dans le système nerveux central (Rat)
GIARDINI, Aline Carolina, SANTOS, Fabio Martinez dos, DA SILVA, Joyce Teixeira, et al. Neural mobilization treatment decreases glial cells and brain-derived neurotrophic factor expression in the central nervous system in rats with neuropathic pain induced by CCI in rats. Pain Research and Management, 2017, vol. 2017.
- Améliore les conditions du milieu pour une meilleure régénération nerveuse (Rat)
DA SILVA, Joyce Teixeira, SANTOS, Fabio Martinez dos, GIARDINI, Aline Caroline, et al. Neural mobilization promotes nerve regeneration by nerve growth factor and myelin protein zero increased after sciatic nerve injury. Growth Factors, 2015, vol. 33, no 1, p. 8-13.
- Diminue les allodynies et est suivi par une baisse de la production de cytokines inflammatoires (Rat)
Zhu, G. C., Tsai, K. L., Chen, Y. W., & Hung, C. H. (2017). Neural mobilization attenuates mechanical allodynia and decreases proinflammatory cytokine concentrations in rats with painful diabetic neuropathy. Physical therapy, 98(4), 214-222.
- Amélioration de la perfusion nerveuse post-manoeuvre. Cependant si l’allongement est léger les effets sont bénéfiques mais si l’allongement est important nous observons une altération de la fonction nerveuse et de la perfusion post –étirement (Lapin)
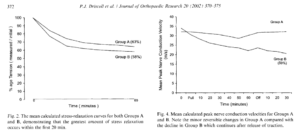
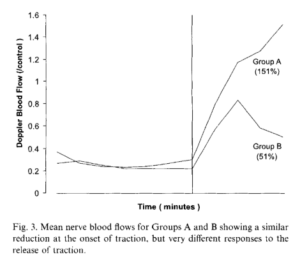
DRISCOLL, Peter J., GLASBY, Michael A., et LAWSON, Graham M. An in vivo study of peripheral nerves in continuity: biomechanical and physiological responses to elongation. Journal of Orthopaedic Research, 2002, vol. 20, no 2, p. 370-375.
- Diminution de l’œdème périneural. La diminution de l’œdème neural est corrélé avec une diminution des symptômes. On observe une dispersion des fluides neuraux après mobilisation neurale. La dispersion du fluide semble dépendante de la zone traitée. (cadavre et patients humains vivants)
BOUDIER-REVÉRET, Mathieu, GILBERT, K. K., ALLÉGUE, D. R., et al. Effect of neurodynamic mobilization on fluid dispersion in median nerve at the level of the carpal tunnel: A cadaveric study. Musculoskeletal Science and Practice, 2017, vol. 31, p. 45-51.
BROWN, Cynthia L., GILBERT, Kerry K., BRISMEE, Jean‐Michel, et al. The effects of neurodynamic mobilization on fluid dispersion within the tibial nerve at the ankle: an unembalmed cadaveric study. Journal of Manual & Manipulative Therapy, 2011, vol. 19, no 1, p. 26-34.
SCHMID, Annina B., ELLIOTT, James M., STRUDWICK, Mark W., et al. Effect of splinting and exercise on intraneural edema of the median nerve in carpal tunnel syndrome—an MRI study to reveal therapeutic mechanisms. Journal of orthopaedic research, 2012, vol. 30, no 8, p. 1343-1350.
- Gain sur la force et de fonction nerveuse chez des patients atteints de SCC même 6 mois après la fin du traitement.
WOLNY, Tomasz et LINEK, Pawel. Long-term patient observation after conservative treatment of carpal tunnel syndrome: a summary of two randomised controlled trials. PeerJ, 2019, vol. 7, p. e8012.
- L’action de ces manœuvres semble également avoir un impact plus sur la physiologie nerveuse que sur ses propriétés mécaniques. Après 6 séances de neuromobilisations, les patients montrent une amélioration cliniquement significative de leurs symptômes alors qu’aucun paramètre observable à l’échographie ne semble avoir de modification significative. Les auteurs observent toutefois des modifications centrales.
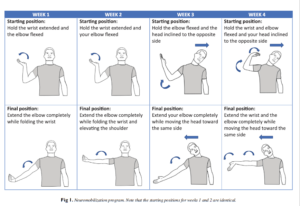
PAQUETTE, Philippe, HIGGINS, Johanne, et GAGNON, Dany H. Peripheral and Central Adaptations After a Median Nerve Neuromobilization Program Completed by Individuals With Carpal Tunnel Syndrome: An Exploratory Mechanistic Study Using Musculoskeletal Ultrasound Imaging and Transcranial Magnetic Stimulation. Journal of Manipulative and Physiological Therapeutics, 2020, vol. 43, no 6, p. 566-578.
- Les techniques de mobilisation du nerf tibial sur les patients diabétiques, contribuent à améliorer la vitesse de conduction du nerf et donc améliorent la fonction nerveuse. Trois semaines de techniques de mobilisation du nerf tibial sur les patients ont permis une amélioration significative de la vitesse de conduction du nerf chez ces patients sans causer de gêne ni aggraver aucun symptôme.
DOSHI, Mansi K., SINGARVELAN, R. M., et al. Effect of Tibial Nerve Mobilization on Nerve Conduction Velocity in Diabetic Neuropathy Patient. International Journal of Health Sciences and Research, 2019, vol. 9, no 5, p. 218-224.
Avant de conclure je voudrais préciser que les traitements présentés sont très « tissus centrés ». Cela permet de traiter un potentiel SCC idiopathique compressif au niveau du poignet. C’est une partie d’un savoir-faire qu’il faut coupler avec un savoir-être afin d’aider les patients, sans oublier de réaliser correctement son évaluation, trier les informations pertinentes lors d’un interrogatoire. C’est à vous de piocher dans les techniques présentées et ajuster le traitement à vos patients selon la sensibilité de son système nerveux, les comorbidités, les contre-indications. Ce traitement n’est pas valable pour toutes les neuropathies compressives.
Par exemple, pour les neuropathies du nerf scapulaire chez les athlètes, certains exercices bien dosés sont très efficaces et suffisent à gérer le problème.
Salles, J. I., Guimarães, J. M., Filho, G. M., & Morrissey, D. (2018). Effect of a specific exercise strategy on strength and proprioception in volleyball players with infraspinatus muscle atrophy. Scandinavian journal of medicine & science in sports, 28(9), 2093-2099. bisous
Fin du billet vous êtes désormais des apprentis sorciers. Vous saurez prendre les précautions lorsque vous serez face à ce syndrome et en plus vous saurez le traiter, c’est pas génial ça ?

Récapitulatif du problème actuel et conclusion
En 2008, l’incidence des interventions pour une libération du nerf médian (personnes âgées de plus de 20 ans) en France métropolitaine était de 2,7/1000 (respectivement 3,6 et 1,7/1000 pour les femmes et les hommes), soit 141 268 interventions chez 127 269 personnes. La disparité départementale (1,1 à 5,5/1000 pour les 20–59 ans) est « significativement et positivement associée à la densité départementale de chirurgiens pratiquant ces interventions, la part des ouvriers, la part des emplois dans l’industrie et négativement aux densités de kinésithérapeutes, de rhumatologues et de généralistes »
Notre objectif en tant que collectivité est d’améliorer la qualité des soins, individualiser les soins, minimiser les risques et diminuer les coûts de soin sans altération de sa qualité. Les recommandations de bonne pratique devraient donc s’ajuster sur les données actuelles et les kinésithérapeutes devraient se trouver au centre du parcours de soin du patient (triage/intervention conservatrice). La chirurgie ne devrait être proposée qu’en cas de SCC spécifique ou lorsqu’un traitement conservateur bien réalisé a été proposé. Les prescripteurs devraient en être informés afin que les patients puissent en bénéficier, les traitements avec une faible valeur ajoutée devraient être remplacés par ceux présentant une haute valeur ajoutée. (high value care)
Cependant il faudrait aussi que les kinésithérapeutes acquièrent les connaissances ainsi que les compétences permettant de prendre en charge ce trouble, connaître les différents diagnostics différentiels, les facteurs de risque afin de proposer des soins ayant une haute valeur ajoutée, car toutes les interventions ne se valent pas et de nombreuses croyances malheureusement trop répandue nous décrédibilisent face à une médecine qui se veut efficiente, factuelle, raisonnée, individualisée
En effet, la kinésithérapie bien menée semble moins chère, au moins aussi efficace, plus sûre que la chirurgie, qui cette dernière a été démontrée comme efficace.
Du coup, pourquoi nous, kinésithérapeutes, sommes-nous négligés du parcours de soin des personnes atteintes du syndrome du canal carpien ?
Bah moi j’en sais rien…
Merci à vous d’avoir lu cette série de billets jusqu’au bout, je ne peux que vous encourager à partager cet article si vous pensez qu’il peut faire changer la prise en charge de ce trouble, en espérant que des retombées positives se fassent pour notre profession mais surtout pour les patients, car si les autorités de santé françaises se penchent sur les données : LA KINÉSITHÉRAPIE EST ESSENTIELLE
POUR LA PARTIE 1 cliquez ICI
POUR LA PARTIE 2 cliquez ICI

8 Commentaires
Rémi Marguerite
Sujet très intéressant et merci d’avoir partagé toute votre recherche, excellent travail ! Le kinésithérapeute sera pris au sérieux le jour où sa profession deviendra indépendante donc de première intention avec pour cela le diagnostic et notamment l’exclusion . Tout passera par le contenu des études avec pour finalité le doctorat.
Bryan Littré
Merci à vous d’avoir pris le temps de cette lecture et d’avoir laissé vos remarques
kerveillant
j’ai une question sur le pic/touche : donc d’après vos explications, lors de mon bilan, j’évalue d’abord le score du pic (genre cb de bonne réponses sur 10 tentatives), puis le touche (même chose), et j’évalue ensuite l’autre latéralité avec les mêmes principes ?
merci pour ces articles très complets!!
Bryan Littré
Bonjour ! Du coup l’examen sensitif lors d’un pic ou d’un touche n’est pas dépendant d’une répétition. Uniquement d’une qualité de réponse ( sensations équivalentes au côté opposé ? Plus forte ? Ou moins forte ) entre gauche et droite sur les territoires d’innervation des nerfs testés
Bryan Littré
Bonjour ! Du coup l’examen sensitif lors d’un pic ou d’un touche n’est pas dépendant d’une répétition. Uniquement d’une qualité de réponse ( sensations équivalentes au côté opposé ? Plus forte ? Ou moins forte ) entre gauche et droite sur les territoires d’innervation des nerfs testés
Vincent Lacroix
Bonjour, merci pour cet article très intéressant et très ludique!
J’ai une petit question, est ce que les techniques des tissus mous réalisées au niveau des interfaces du nerf ont montré un effet spécifique significatif comparé au mobilisation de la région sans appui sur les tissus mous?
Je serais très intéressé par un billet discutant de quand orienté vers une chirurgie face à une sciatique et autre!
Bryan Littré
Bonjour Vincent ! Malheureusement non il n’a pas été évalué de manoeuvres placebo à ma connaissance. Mon avis personnel sur ces manoeuvres est que ce sont pour le coup peut être les moins intéressantes dans le traitement de cette affection au vu de ce que j’ai lu sur le sujet et de ce que je comprends des différentes lectures. Je l’ai ai mises en avant car elles font partis des protocoles ayant démontré une efficacité égale ou supérieure au traitement chirurgical.
Nous prenons en compte ton retour un billet sur » quand orienter en chirurgie » est en cours de réflexion alors 😉
Maul
Merci pour ce papier très instructif.
Merci pour tes formations.